Emergenze Cardiologiche
ARRESTO CARDIACO E RIANIMAZIONE
La morte improvvisa può essere dovuta sia all’asistolia cardiaca che alla fibrillazione ventricolare. In termini di ritmo cardiaco, la totale assenza del polso può indicare sia l’asistolia che la fibrillazione ventricolare o anche l’Attività Elettrica senza Polso (PEA). Gli uomini del passato, naturalmente, non poterono vedere la differenza. Sebbene “asfissia” fosse il termine usato nella lingua greca per descrivere l’assenza di polso, tutti gli sforzi venivano rivolti a ripristinare la respirazione piuttosto che il ritmo cardiaco. Probabilmente per questo motivo la connotazione della parola è cambiata nel corso dei secoli. Ad ogni modo, la respirazione bocca a bocca fu il metodo prescelto nel trattamento dell’asfissia fino alla terza decade del XVI secolo. Senza dubbio questa tecnica fu ampiamente praticata dal momento che l’atto respiratorio è un’evidente condizione sine qua non della vita.
“Eliseo entrò in casa e vide il corpo del ragazzo adagiato sul letto. Egli chiuse la porta e pregò il Signore. Dopo sali sul letto, si stese sopra il ragazzo, con la bocca sulla bocca, gli occhi di fronte ai suoi occhi, mani sulle mani. Mentre si sdraiava su di lui, il corpo del ragazzo acquistava calore. Eliseo si alzò e si mise a camminare avanti e indietro nella stanza e dopo, ancora una volta, si riavvicinò al letto e si accostò al corpo del ragazzo. Il ragazzo starnutì sette volte e aprì gli occhi. Eliseo convocò Giezi e gli disse: “Chiama la donna di Shunem”. E così egli fece. Quando lei entrò lui le disse: “Prendi tuo figlio”. Lei entrò, si prostrò ai suoi piedi e si inchinò fino a terra. Poi, prese suo figlio ed andò via.”
A parte questa citazione dalla Bibbia (Secondo Libro dei Re, Capitolo 4, Verso 34-37), non esiste nessuna storia scritta sulla rianimazione cardiopolmonare prima del XVI secolo. In base a questo racconto il profeta Eliseo potrebbe essere stato il primo ad aver rianimato una vittima di asfissia (arresto cardiaco) nel 850 a.c.
Si iniziarono ad eseguire le tracheostomie nel XII secolo dc, ma queste venivano riservate ai casi di ostruzioni evidenti del tratto respiratorio superiore. Nel frattempo la respirazione bocca a bocca era il solo metodo applicato nei casi di asfissia vera fino al 1530 allorchè Paracelso iniziò ad utilizzare il mantice per insufflare con aria i polmoni.
Il precursore del moderno tubo endotracheale fu introdotto da Smellie nel 1763. Questo era un lungo tubo flessibile che si inseriva sotto diretta visione in trachea e poteva essere utilizzato dall’operatore per insufflare i polmoni soffiandoci dentro. Il muco delle vittime era raccolto tramite suzione in un tubo di vetro collegato nel mezzo del tubo flessibile. Nel 1776 John Hunter lesse un articolo davanti alla Royal Society di Londra intitolato “Proposal for the recovery of people apparently drowned”. Nonostante l’eccellente correlazione tra il lavoro laboratoristico e le osservazioni cliniche, le sue parole caddero nel vuoto. Egli poneva l’accento sul fatto che la morte per annegamento era dovuta all’incapacità di ventilare i polmoni. La relazione tra la mancanza di ossigeno e le alterazioni cardiache venne dimostrata nel seguente esperimento:
“Venivano utilizzati un paio di doppi mantici, costruiti in modo che, mentre uno spingeva aria fresca nei polmoni, l’altro aspirava l’aria che era stata appena insufflata, senza che le correnti si mischiassero tra loro. La bocca di questi mantici era fissata nella trachea di un cane e, una volta attivati, l’animale restava perfettamente in vita. Mentre proseguiva questa respirazione artificiale asportai lo sterno del cane ed esposi cuore e polmoni; il cuore continuò ad agire come prima mentre la frequenza della sua azione era considerevolmente aumentata. A quel punto stoppai il movimento dei mantici ed il cuore divenne gradatamente più debole e meno frequente nella contrazione. Dopo aver ripristinato l’operazione il cuore iniziò a muoversi nuovamente, all’inizio debolmente e con lunghe pause, ma continuando il respiro artificiale il movimento riprese la frequenza e la forza iniziale. Ripetei tale processo per dieci volte nello stesso cane, con interruzioni di 5, 8 o 10 minuti. Osservai che per ogni interruzione del lavoro dei mantici il cuore diventava estremamente turgido ed il sangue del lato sinistro diventava scuro come quello del lato destro, diversamente da quanto accadeva mentre i mantici erano in movimento. Queste situazioni dell’animale mi parevano simili all’annegamento.”
L’ultima sentenza della sua descrizione era la ragione per cui egli sostenne l’applicazione del metodo alle vittime di annegamento. Molti anni dopo Hunter aggiunse una postilla veramente preveggente in una visione rivista del suo manoscritto originale.
“L’elettricità è uno strumento utile e dovrebbe essere usata laddove gli altri hanno fallito. È probabile che questo sia il solo metodo che noi abbiamo per stimolare il cuore in maniera immediata”.
In questo intervallo di tempo egli era evidentemente diventato cosciente delle potenzialità contenute nella stimolazione galvanica. Questo fu un argomento che suscitò un grande interesse per qualche tempo. I metodi rianimatori erano ancora incentrati soprattutto sulla componente respiratoria, ed inoltre vennero condotte poche ricerche sull’intero argomento. Comparsero pochi lavori e non coordinati tra loro. Quando l’interesse cominciò a concentrarsi sulla metodologia della rianimazione cardiaca ciò avvenne su tre fronti: il massaggio cardiaco, la stimolazione elettrica nell’asistolia e lo shock elettrico nella fibrillazione cardiaca. In questo processo, il pacing cardiaco nacque prima come strumento terapeutico nella stato di emergenza e dopo si sviluppò come metodo diagnostico per raggiungere la sua forma attuale nel controllo a lungo termine di varie aritmie cardiache.
Secondo Fye i due principali stimoli, che rinnovarono l’interesse verso la rianimazione nella seconda parte del XIX secolo furono legati all’incremento dell’uso del cloroformio in anestesia e all’elettrificazione delle città, aspetto che avrebbe potuto costituire un rischio di folgorazione accidentale. Inizialmente, soprattutto nelle isole britanniche, ci fu una grande opposizione all’anestesia, e soprattutto in ambito pediatrico. La controversia era principalmente di carattere religioso con il clero che attaccava la professione medica riguardo all’uso dell’anestesia nell’infanzia. James Simpson, di Edimburgo, aveva introdotto l’uso del cloroformio in anestesia pediatrica nel 1847. A parte la controversia religiosa che fu instaurata sulla base di passaggi biblici, la sua reputazione ondeggiava tra l’essere considerato un innovatore o un ciarlatano a causa dei ripetuti episodi di arresto cardiaco insorti durante l’anestesia.
La respirazione bocca a bocca fu eseguita anche da J. Metcalf nel 1850 per contrastare l’arresto cardiaco indotto dal cloroformio. Nel suo report alla New York Academy of Medicine egli descrisse questi momenti decisivi come rianimazione bocca a bocca eseguita per riportare in vita un individuo che aveva tutti gli intenti e scopi di andare via da questo mondo. Moritz Schiff fu una guida nel dimostrare che si sarebbe potuto stoppare l’asfissia con la respirazione artificiale, mentre l’arresto cardiaco indotto dal cloroformio poteva essere corretto con il massaggio cardiaco diretto. Le sue opinioni sui meccanismi fisiologici responsabili della rianimazione furono ripresi a metà del novecento. Egli riteneva che il massaggio cardiaco mantenesse la nutrizione del miocardio legata al riempimento coronarico, ed inoltre sosteneva che il sangue poteva essere deviato al cuore ed al cervello durante l’arresto cardiaco attraverso la compressione dell’aorta addominale. Molti degli animali di Schiff ripresero a vivere anche dopo che il cuore era stato in asistolia per più di 11 minuti e mezzo.
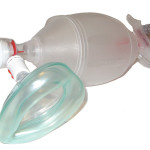
Il concetto di pallone auto-espandibile fu sviluppato nel 1953 dall’ingegnere tedesco Holger Hesse a dal suo partner danese, l’anestesista Henning Ruben. Il pallone venne messo in commercio nel 1956 dalla compagnia che essi costituirono con il nome AMBU. La cannula orofaringea (anche nota come cannula di Guedel o di Mayo) fu congegnata dall’anestesista americano Arthur Guedel.
La prima testimonianza di un’intubazione endo-tracheale e seguente respirazione artificiale sugli animali risale al 1543. Andrea Vesalio fece notare in questa testimonianza che la pratica poteva in alcuni casi salvare la vita. Rimase purtroppo inascoltato. Nel 1869 il chirurgo tedesco Friedrich Trendelenburg compì la prima intubazione di un uomo sotto anestesia. Introdusse un tubo attraverso una temporanea tracheotomia. Nel 1878 il chirurgo Inglese McEwen eseguì la prima intubazione attraverso la zona della gola nella bocca. Negli anni della prima guerra mondiale, in particolare Ivan W. Magill e Robert R. Macintosh ottennero grandi miglioramenti nell’applicazione dell’intubazione. La più usata lama intercambiabile del laringoscopio prende il nome da Macintosh (1897-1989). Per quanto riguarda Magill (1888-1986), il più comune tipo di tubo, così come le pinze di Magill, usate per posizionare il tubo durante l’intubazione nasale, prendono il nome da questo anestesista inglese.
MASSAGGIO CARDIACO
Il Lavoro di Schiff aprì le porte al massaggio cardiaco come approccio meccanico disponibile per ripristinare il battito cardiaco durante l’asistolia. Langenbuch eseguì i primi massaggi cardiaci su esseri umani nel 1887. Egli non ottenne successo e così fu per Niehaus, di Berna, nel 1898 ed per il chirurgo francese Tuffier nel 1898. Nel 1900 il paziente di Maag sopravisse per 11 ore dopo ripristino del ritmo cardiaco attraverso massaggio cardiaco diretto.
Starling e Lane furono i primi a riportare nel 1902 un tentativo riuscito. Essi massaggiarono il cuore con un approccio transdiaframmatico e combinarono la procedura con la respirazione artificiale. Il primo che raggiunse realmente una ripresa del paziente con successo fu Inglesburd. Il suo lavoro comparve nel 1904, tre anni dopo l’evento. Comunque, questi due report non riuscirono a vincere la sensazione negativa che si era creata dopo i precedenti tentativi infruttuosi. Il recupero d’interesse verso il massaggio cardiaco diretto avvenne grazie al lavoro di proselitismo fatto da Claude Beck. La base di questo impegno giace sui lavori pubblicati da George W. Crile e Dolley nel 1906 riguardanti la rianimazione nei cani. Due anni prima Crile era riuscito a rianimare un ragazzo dodicenne durante un intervento. Egli aveva iniziato il trattamento con perfusione a pressione di adrenalina nell’arteria brachiale. Crile fu uno dei primi a comprendere che il più importante ostacolo al successo era costituito dall’anemia del cervello piuttosto che dal cuore. All’inizio del XX secolo Ringer, Kuliabo e Sollman mostrarono che il cuore escisso poteva ancora battere anche dopo lunghi periodi di asistolia.
DEFIBRILLAZIONE
La prima registrazione scritta di rianimazione cardiaca fatta in un essere umano attraverso mezzi elettrici risale al 1774. Secondo Schechter questo episodio coincise con l’inaugurazione della Royal Humane Society di Londra, una struttura organizzata in modo specifico per supportare gli sforzi della rianimazione. La descrizione di questa prima elettrorianimazione di successo, fatta da Mr Squires, fu pubblicata nel Register of The Humane Society of London e afferma quanto segue:
“Sophia Greenhill, giovedì scorso è caduta da una finestra alta qualche gradino ed è stata raccolta da un uomo in uno stato di morte apparente. I chirurghi del Middlesex Hospital ed un farmacista dichiararono che non si poteva fare niente per la bambina. Mr. Squires (di Soho) provò gli effetti dell’elettricità. Dopo 20 minuti applicò lo shock in varie parti del corpo in modo invano; – ma, dopo aver trasmesso qualche stimolo attraverso il torace, percepì una piccola pulsazione; nell’arco di qualche minuto la bambina iniziò a respirare con grande difficoltà, e dopo un poco vomitò. Per molti giorni rimase una certa paura, cagionata dalla depressione del cranio ma, con gli strumenti appropriati, le fu restituita la salute.”
I registri contengono molti racconti di rianimazione con strumenti elettrici che attestano l’efficacia del metodo in caso di morti apparenti causate da cadute, fulmini o annegamento. Un interessante resoconto è il saggio sull’elettricità fatto da Adams che include una lettera personale inviatagli dal chirurgo John Birch. Birch descrive come riuscì a prolungare di 8 mesi la vita di una donna attraverso scariche ripetute nonostante il suo stato di moribonda. La Royal Humane Society fu solo una di tali società. La prima venne fondata ad Amsterdam.
Giovanni Aldini, nipote di Galvani, favorì la combinazione della respirazione artificiale con “l’applicazione della corrente galvanica esternamente al diaframma, alla regione cardiaca e successivamente in altre zone dell’apparato muscolare”. Egli tratteggiò attentamente le differenze tra sincope ed apoplessia, ed indicò le caratteristiche del polso e della respirazione. Egli era anche consapevole del fatto che l’integrità respiratoria costituiva un elemento fondamentale nella rianimazione efficace.
“Nel caso di persone apparentemente annegate si dovrebbero insufflare immediatamente i polmoni ed applicare contemporaneamente la corrente galvanica. Tale stimolazione ha il potere di eccitare le contrazioni del cuore e spingere il sangue a scorrere nei polmoni. Questo secondo scopo può essere ottenuto solo quando i polmoni sono distesi e quando si è assistiti dal loro susseguente adattamento alle nostre azioni. Ogni contrazione del cuore, eccitato da un impulso eccessivo e da una sincronia impropria diminuisce il tempo vitale a disposizione. Dunque, shock moderati, incrementati in maniera cauta e graduale, e passati attraverso il torace in differenti direzioni, possono dare i maggiori benefici. Questi non diminuiscono quando il galvanismo è combinato alla respirazione artificiale in una maniera tale che l’azione dell’uno è in sincronia con l’azione dell’altra, senza interferenze … Il successo che si attende dall’applicazione dell’elettricità, così come nel galvanismo, deve materialmente dipendere dalla modalità con cui viene applicata. In basa alla forza ed alla direzione della corrente elettrica si possono produrre effetti differenti e persino opposti. “
Notare come egli avesse posto l’accento sulla cauzione nella forza dello shock e su come gli incrementi della forza dovessero essere graduali.
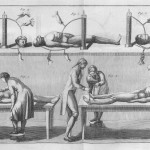
Richard Fowler potrebbe essere stato il primo a dimostrare in modo sperimentale che la rianimazione era possibile anche ad una certa distanza dalla morte. Nel 1796 egli riportò le sue osservazioni su una rana il cui cuore, benché fosse in asistolia da un’ora, riprese il ritmo normale con l’applicazione della corrente galvanica sui nervi simpatici e sul vago. Lo stesso anno Alexander von Humboldt rianimò in modo temporaneo un uccellino che giaceva nel suo giardino e che appariva morto. Il suo metodo era per lo meno fantasioso: egli creò la scossa elettrica collegando un filo ad un frammento di argento nel suo retto ed a una piccola lama di zinco nel suo dorso. Il metodo Humboldt, seppure in forme modificate, venne utilizzato in seguito negli umani.
Schecther disse che il metodo prevalente in quel tempo prevedeva l’elettrificazione totale seguita da insufflazione con fumo di tabacco nel retto. Altri metodi erano ancor più oltraggiosi e perfino pericolosi. Di questi, alcuni richiedevano un equipaggiamento che, a causa della loro grandezza e modalità di costruzione, ne precludeva l’uso in situazioni d’emergenza. Un esempio di ciò era una vasca fatta con strati alternati di diversi metalli e riempita con acqua salmastra o aceto diluito. La vittima veniva immersa nella vasca ed elettrificata con fili avvolti intorno al corpo. Lo stesso Schecther descrive come alcuni dottori, sempre pronti all’emergenza, venivano allertati per intervenire sul posto con tutta la strumentazione che permetteva di creare della corrente elettrica.
Mentre la galvanoterapia diventava sempre più conosciuta, le sue applicazioni sugli umani vennero raccomandate in particolari procedure, come in caso dell’asfissia legata ai fumi carboniferi, essendo la rivoluzione industriale la causa della sua prevalenza sempre maggiore. Possiamo avere alcuni chiarimenti sul protocollo rianimatorio durante questo periodo dalla descrizione del testo medico di Good, pubblicato nel 1836:
“Se è insensibile, si dovrebbe buttare dell’acqua fredda nel suo viso; aceto forte ed aromatico può essere strofinato e tenuto sotto le sue narici. Si possono iniettare anche dei clisteri. I polmoni dovrebbero essere insufflati con l’aria calda di uomo sano o, meglio, con ossigeno”.
Questo diffuso interesse verso l’elettricità continuò anche nella seconda parte del XIX secolo. In questo periodo i ricercatori concentrarono l’attenzione sulle proprietà aritmogene dell’elettricità, ed un numero ancor maggiore di report, che continuavano ad esplorare le potenzialità terapeutiche di questa tecnica, comparvero con l’arrivo del XX secolo.
Nel 1850 Ludwig e Hoffa riuscirono a provocare la fibrillazione ventricolare nell’animale applicando della corrente “faradica” al cuore. Nello stesso periodo, i lavori sulla morte improvvisa dovuta a cloroformio aumentarono di numero e costituirono uno stimolo alla ricerca nel campo della rianimazione cosicché, nel 1851, venne presentato un articolo davanti all’Accademia Francese delle Scienze che consigliava un equipaggiamento elettrico per la rianimazione.
Non molti anni dopo, T. Green, un chirurgo, installò una batteria galvanica come equipaggiamento standard nella sua sala operatoria. Nel suo articolo pubblicato sul British Medical Journal nel 1872, egli riportò sei rianimazioni riuscite su sette casi di arresto cardiorespiratorio dovuti ad anestesia con cloroformio. Non fu insolito negli anni successivi l’uso dello stimolo galvanico ad oltre 300 volt attraverso batterie fatte con più di 200 celle. Quando la corrente faradica divenne popolare, venne usata anch’essa con buoni risultati.
Von Ziemssen fu un leader nell’applicare l’elettricità come agente terapeutico in ambito clinico. Nel 1882 egli sostenne di poter modificare la frequenza ed il ritmo cardiaco applicando la corrente elettrica sia direttamente sul cuore che attraverso la parete toracica. John A. MacWilliam mostrò come la fibrillazione ventricolare potesse essere interrotta attraverso l’induzione di una serie di scosse:
“un elettrodo viene applicato sull’apice cardiaco e l’altro sulla sesta o settima vertebra dorsale. Gli elettrodi devono avere una superficie ampia. Gli shock devono avere una frequenza simile a quella del normale battito cardiaco”.
Questa procedura venne presentata davanti all’International Medical Congress tenutosi a Washington DC nel 1887. Nello stesso lavoro MacWilliam poneva l’accento sull’importanza clinica di arrestare la fibrillazione ventricolare, specialmente durante l’anestesia: “In ambito clinico l’insufficienza cardiaca è una possibile conseguenza dell’azione degli agenti anestetici”. Egli era anche consapevole del fatto che la morte improvvisa dovuta a fibrillazione ventricolare potesse avvenire anche in cuori con arterie coronariche “ateromatose, calcaree o sclerotiche”.
L’arresto cardiaco dovuto ad elettrocuzione accidentale venne riconosciuto nel 1882. In una Lezione Gulstoniana, in seguito pubblicata nel 1913, A. J. Jex-Blake affermò di aver osservato anni prima un arresto cardiaco fatale in un uomo folgorato da corrente alternata a 250 volt. L’incremento del numero di morti accidentali dovute a folgorazione indusse uno sforzo collaborativo, nel 1920, tra il mondo accademico e le agenzie di servizio elettrico per trovare il modo di affrontare tale pericolo. Vennero coinvolti anche gli scienziati della Bell Telephone che lavorarono di concerto con la Columbia University. Il team della Columbia, sotto la direzione di L. P. Ferris, utilizzò come base il lavoro eseguito da R. H. Cunningham nel 1899.
Jean Louis Prevost e Federico Batelli, due fisiologi dell’Università di Ginevra, sono ritenuti essere coloro che dimostrarono per la prima volta l’efficacia della defibrillazione negli animali, nel 1899. Usando cani come loro cavie, essi si accorsero che le scariche elettriche potevano causare aritmie e poi restituire il normale ritmo cardiaco.
William Kouwenhoven svolse un ruolo primario nell’evoluzione delle tecniche rianimatorie in caso di morte improvvisa. Egli diede l’apporto di tre contributi fondamentali, che furono la conferma dell’arresto della fibrillazione ventricolare con lo shock elettrico, lo sviluppo di strumenti per la defibrillazione e l’introduzione di tecniche per il massaggio cardiaco esterno.
Carl J. Wiggers aggiunse la compressione manuale cardiaca nello sforzo di incrementare le probabilità di successo. I risultati dei suoi esperimenti furono presentati al meeting dell’American Physiological Society nel 1936. Quattro anni dopo tale presentazione, egli riportò insieme a Wegria che la fibrillazione ventricolare poteva essere indotta applicando una scossa di corrente alternata direttamente sul cuore esposto, durante il periodo vulnerabile, e che dopo poteva essere interrotta con una seconda e più forte scossa. Per questo motivo definì la seconda scossa “controshock”. Questa osservazione fu il risultato di numerosi esperimenti sugli effetti della stimolazione elettrica con intensità e durate varie, e con vari intervalli dopo un battito precedente. Tale approccio gli permise di delineare le fasi dell’eccitabilità cardiaca e gli consentì di identificare un intervallo che chiamò “fase vulnerabile”. Questa fase è un intervallo durante il periodo refrattario relativo, in cui uno stimolo di lunga durata ed intenso che superi la soglia per una singola risposta può produrre battiti multipli o ripetitivi che possono evolvere in una fibrillazione ventricolare. Lo stimolo che provocò tale risposta durante il periodo vulnerabile aveva una durata di 10 millisecondi. Questa fu una scoperta estremamente importante dal momento che costituì la base per regolare la durata degli stimoli nei pacemaker che arrivarono in futuro. La durata dello stimolo nei pacemaker fu limitata a 3 millisecondi o meno per evitare le complicazioni del periodo vulnerabile.
Nel 1946 due russi, Gurvich e Yuniev, riportarono sull’American Review of Soviet Medicine il ripristino del ritmo regolare in cuore mammifero fibrillante attraverso scariche elettriche applicate esternamente alla parete toracica chiusa.
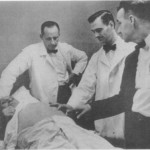
Nel 1950, insieme a Rand ed Hosler, Claude S. Beck preparò un programma educativo per la prevenzione ed il trattamento dell’arresto cardiaco. Tale programma, rivolto a chirurghi, anestesisti, dentisti ed infermieri, fu sponsorizzato dalla Cleveland Area Heart Society. Il corso ottenne un grande successo ed attrasse partecipanti da ogni parte degli USA ed altri stati stranieri. Questo corso fu probabilmente il più grande singolo evento che strappò la rianimazione cardiaca dagli abissi dell’ignoranza e del fatalismo. Beck è considerato colui che eseguì la prima defibrillazione su cuore umano, episodio che avvenne nel 1947: in quell’occasione era stato operato un ragazzo di quattordici anni affetto da disturbo congenito. A fine intervento, mentre il torace del ragazzo veniva richiuso, questi andò incontro ad arresto cardiaco. Beck riaprì il torace del piccolo paziente e procedette per 45 minuti con un massaggio cardiaco direttamente sul cuore prima di utilizzare il defibrillatore che lui stesso aveva congegnato ed era stato realizzato da suo amico James Rand. Beck applicò le piastre dello strumento direttamente sul cuore del ragazzo ed eseguì la defibrillazione con successo. Il ragazzo si riprese completamente.
Anche in Unione Sovietica ci fu un interesse pronunciato verso la rianimazione cardiaca. I Sovietici crearono a Mosca un Istituto speciale per la Rianimazione che si occupava della ricerca in questo campo. Hosler scoprì nella sua visita in URSS nel corso del 1958 che ogni ospedale sovietico aveva un dipartimento per la rianimazione, i cui membri erano addestrati per intervenire nel corso delle operazioni chirurgiche.
I primi esperimenti di Kouwenhoven furono eseguiti sui cani e, nel 1957, egli riuscì completare lo sviluppo di un defibrillatore, tipo AC, che poteva essere usato negli umani. Nel frattempo, con un anno d’anticipo rispetto a Kouwenhoven, a Boston, Paul Zoll aveva sviluppato un proprio defibrillatore AC per uso esterno. Zoll svolse un ruolo primario nel progresso della conoscenza riguardante il controllo del ritmo cardiaco. Il progresso nel campo della rianimazione fu rimarchevole proprio per la maneggevolezza e la semplicità d’uso. La tecnica che Kouwenhoven introdusse nel 1960 venne chiamata massaggio cardiaco a torace chiuso. Il termine massaggio è una definizione non del tutto appropriata. In realtà nessuno maneggia il cuore come nel protocollo di Beck a torace aperto. Quando Kouwenhoven introdusse questa tecnica il suo intento era quello di mantenere il paziente in vita prima di poter utilizzare un defibrillatore esterno. Kouwenhoven passò molte ore insieme ai suoi colleghi praticando e studiando la manovra sui cadaveri prima che intervenisse il rigor mortis. Con il crescere della loro esperienza furono adottati alcuni accorgimenti. Essi appresero come comprimere il cuore tra la parte inferiore dello sterno e le vertebre senza danneggiare il torace o le strutture addominali. Comunque, l’idea di Kouwenhoven non era originale. Molti altri avevano tentato di introdurre tale tecnica senza riscuotere alcun successo. Al contrario, allorchè la Kouwenhoven la reintrodusse i tempi erano maturi perché venisse accolta favorevolmente. La tecnica era stata usata clinicamente per la prima volta da John Hill, un dentista britannico, nel 1868. Boehm ne descrisse l’uso nei gatti nel 1878. Un altro lavoro clinico comparve nel 1883 per opera di Koening. Maas, di Gottinga, la descrisse nel 1892 durante anestesia con il cloroformio e, nel 1904, anche il chirurgo americano George Crile l’applicò con successo.
Il cloruro di calcio o l’adrenalina furono proposti come strumenti alternativi per riattivare un cuore asistolico nel caso che il massaggio cardiaco non restituisse un battito normale. L’iniezione con cloruro di calcio fu introdotta da Kay e Blalock nel 1951.
UNITÀ CORONARICA
L’introduzione dell’unità coronarica nella pratica clinica è stata probabilmente uno dei maggiori progressi nella gestione dei disturbi cardiaci. Con l’evoluzione tecnologica e farmacologica divenne logico applicare tutti gli strumenti della conoscenza medica ad ogni circostanza che coinvolgesse i vari tipi di disfunzione cardiaca. Gli esordi dell’unità coronarica risalgono al “crash cart” mobile, sempre pronto a rispondere ad ogni “codice blu”. Il termine “codice blu” deriva dal fatto che i pazienti che necessitavano dell’intervento erano spesso cianotici. In questa situazione, la rianimazione cardiopolmonare con la respirazione bocca a bocca e la cardioversione elettrica della fibrillazione ventricolare erano molto spesso le uniche pratiche terapeutiche veramente efficaci. Hughes Day aveva definito il concetto del crash cart all’interno del suo istituto, il Bethany Medical Center a Kansas City, ma dopo tre mesi aveva già capito che era necessario l’addestramento del personale per permettere al crash cart mobile di funzionare in maniera ottimale. Egli incontrò in suo capo, il dr E. Grey Dimond, nella speranza di creare un ambiente speciale per quei pazienti cardiaci che avevano un alta probabilità di sviluppare un’emergenza cardiaca che poteva richiedere la rianimazione. Dr Dimond diede il suo pieno appoggio alla creazione di un’area speciale che venne definita con il termine “unità coronarica”. L’unità, costituita da 11 letti, fu inaugurata il 20 maggio 1962.
Non passò molto tempo prima che il concetto dell’unità coronarica venisse implementato in giro per il mondo. In questo percorso molto si apprese riguardo alle aritmie associate all’infarto miocardico. Anche le disfunzioni emodinamiche vennero trattate in modo più preciso allorchè il catetere di Swan-Gans venne introdotto nell’unità coronarica. Questo fu un bell’aiuto nella gestione dei vari sottotipi di pazienti con infarto miocardico.
PACING CARDIACO
Lo sviluppo del controllo elettrico del ritmo cardiaco è uno dei maggiori trionfi ottenuti dalla tecnologia moderna. Le intense ricerche del XX secolo hanno determinato l’incredibile capacità dei moderni congegni. Due fattori hanno determinato l’attuale livello di sofisticazione nel pacing cardiaco. Il primo è il grande progresso fatto dall’elettronica nella prima metà del XX secolo ed il secondo rappresenta i frutti di una stretta collaborazione tra gli scienziati medici e gli ingegneri elettronici.
Il primo condensatore, come abbiamo visto, fu la bottiglia di Leida. Il precursore della batteria fu la pila voltaica. In seguito arrivò il triodo, un tipo di valvola termoionica, inventato da Lee De Forest nel 1906. Gli oscillatori che hanno una funzione chiave nei circuiti dei pacemaker furono sviluppati tra il 1910 ed il 1915. Nessun uomo in particolare può rivendicare il merito del suo sviluppo. Fu il progresso della radio che stimolò la produzione di piccole batterie negli anni venti e trenta del novecento. Probabilmente il più grande passo in avanti nel campo del pacing cardiaco fu l’introduzione del transistor semiconduttore avvenuto nel 1948 grazie al talento di tre scienziati del laboratorio Bell. Essi erano William Schockley, John Bardeen e Walter Brattain. Questa fu la svolta tecnologica che rese possibile lo sviluppo di un pacemaker artificiale impiantabile. Il successivo perfezionamento dell’elettronica dei semiconduttori sommato al progresso della batteria ed alla tecnologia delle placche hanno portato ai moderni microprocessori dei pacemaker attuali. MacWilliam introdusse la stimolazione cardiaca nel XX secolo. Le sue ricerche iniziarono agli esordi del novecento e continuarono fino alla fine della prima guerra mondiale. La sua tecnica nell’arresto cardiaco consisteva nell’applicare una stimolazione ritmica alla frequenza di 60-70 impulsi al minuto. Ogni stimolo era applicato direttamente sul miocardio o per via transtoracica attraverso grandi piastre inumidite con soluzione salina poste su dorso e precordio.
Albert Hyman è considerato come il progenitore del pacemaker cardiaco artificiale. Il suo articolo comparve negli Archivi di Medicina Interna nel 1932. Egli era un medico del Beth David Hospital a New York, e si interessò allo sviluppo di strumenti efficaci per stimolare il cuore in caso di arresto ventricolare. Dopo gli esperimenti sul coniglio, riuscì a rianimare molti pazienti usando impulsi a voltaggio periodico applicati sull’atrio destro attraverso un elettrodo transtoracico attivato da un congegno di sua progettazione. Questo era uno strumento simile al magnete, con un meccanismo a molla che doveva essere riavvolto ogni sei minuti. Hyman chiamò questo dispositivo pacemaker e da allora il termine divenne parte integrante del vocabolario medico. Il celebre articolo di Hyman fa riferimento a precedenti tentativi di elettrostimolazione praticati negli animali, ed in modo particolare a quelli eseguiti in Australia da un certo Gould che, tre anni prima, aveva sviluppato con successo uno strumento simile. Stranamente, per molti anni il nome di Gould sembrava dimenticato. Egli non fu menzionato in nessuna pubblicazione successiva sebbene lo stesso Hyman avesse riconosciuto pubblicamente il suo contributo. Nel 1982 comparve un articolo di Harry Mond ed i suoi collaboratori che svelò le ragioni del mancato riconoscimento del ruolo giocato da Gould nello sviluppo del primo pacemaker artificiale. Il fatto è che Gould non è mai esistito. Il reale inventore fu Mark C. Lidwill. Quando descrisse il contributo dell’australiano, Hyman scrisse:
“Nel 1929 al congresso medico tenutosi a Sidney in Australia, Gould mostrò un congegno elettrico per la stimolazione cardiaca; tale apparecchio conteneva una placca neutra ed un elettrodo positivo con ago che veniva inserito nel cuore. Gould riportò il caso di un bambino che fu rianimato con tale strumento”.
Mond ed i suoi collaboratori sono andati alla ricerca degli atti della “Third Session of Australasian Medical Congress (British Medical Association)” tenutasi a Sidney dal 2 al 7 Settembre 1929. Non c’è traccia di un articolo che sia stato presentato da un autore con il nome Gould. La stessa ricerca rivelò un lavoro presentato da Mark C. Lidwill con dati rilevanti l’invenzione di un pacemaker evidenziato in appendice all’articolo.
Nel 1950 comparve un importante articolo. Questo era un lavoro di Wilfred Bigelow, John Callaghan e Jack Hopps. Callaghan era un ricercatore nel laboratorio di Bigelow al Banting Institute di Toronto. Hopps, l’ingegnere, stava lavorando sulla pastorizzazione della birra con la radio-frequenza allorchè venne chiamato da Bigelow nel 1949. L’ipotermia come aiuto nella cardiochirurgia era il centro della loro ricerca. Il pacemaker fu sviluppato come risultato dei loro sforzi per risolvere il problema dell’arresto cardiaco che si poteva presentare negli esperimenti di animali sottoposti ad ipotermia. Il primo pacemaker commerciale fu costruito dalla Smith e Stone LTd. Più di venti unità di questo strumento furono fornite a centri in Canada, USA ed Europa.
Zoll decise di provare l’approccio esofageo piuttosto che quello transvenoso di Callaghan per la relazione anatomica tra l’esofago ed il cuore. Sebbene non del tutto esterna, la tecnica era promettente perché impediva la toracotomia. Furono condotti ulteriori esperimenti per raffinare e semplificare la procedura, identificare ed eliminare le complicazioni più rischiose, e definire le sue indicazioni e limitazioni cliniche. Il metodo fu provato per la prima volta in un uomo poco prima della pubblicazione del suo articolo. Il paziente aveva un blocco cardiaco completo. Egli applicò stimoli di due millisecondi a 75-150 volt attraverso due piastre metalliche applicate sulla parete toracica anteriore. La svolta di Zoll non suscitò particolari entusiasmi, per lo meno a giudicare dalla sovvenzione di 5.000 $ concessa dall’US Public Health Service per proseguire i suoi studi. Impavido, Zoll continuò i propri studi. In quel periodo i pazienti potevano essere mantenuti per giorni con questa forma di stimolazione, ma un utilizzo a lungo termine era ancora impossibile. C’erano molti inconvenienti nel metodo di Zoll: bruciature della pelle, dolori anche intollerabili causati dalle contrazioni muscolari, scarsi risultati in individui enfisematosi o con torace spesso.
I problemi furono superati da Weirich, ma la sua soluzione implicava un’inserzione diretta nel miocardio di fili temporanei che potevano essere rimossi con un lieve trazione.
La soluzione di Seymour Furman consisteva nell’approccio transvenoso endocardico. Le tecniche di Zoll e Weirich lo avevano deluso a causa dei loro ovvi inconvenienti, e così egli progettò un’attrezzatura propria. Furman, non solo era interessato alla rianimazione, ma cercava anche un metodo per il pacing sostenuto, e l’approccio endocardico gli sembrò quello più praticabile. Egli non conosceva gli sforzi di Bigelow, Callaghan ed Hopps. Gli esperimenti preliminari furono condotti sul cane. Il suo primo elettrodo fu un catetere cardiaco diagnostico di Cournand. Un filo d’acciaio agiva da conduttore. Esso era collegato distalmente ad una lamina di stagno avvolta nella punta del catetere e prossimalmente al punto di snodo d’acciaio del catetere. Questi studi condussero ad importanti considerazioni, che furono utili nello sviluppo dell’esperienza. Il miocardio poteva essere stimolato con una soglia minima di 0,5 Ampere.
I primi ad applicare clinicamente i benefici della miniaturizzazione tecnologica furono gli svedesi Ake Senning e Rune Elmqvist. Il loro generatore di impulsi dalle dimensioni ridotte fu impiantato nel 1958. Era necessaria una toracotomia per suturare i due elettrodi nel miocardio del ventricolo sinistro. Il pacemaker transistorizzato con una batteria ricaricabile al nichel-cadmio era impiantato nella parete addominale. Elmqvist, un ingegnere, ne progettò le componenti elettroniche. Sfortunatamente, il pacer funzionava per sole tre ore. La sostituzione veniva fatta dopo soli otto giorni.
Negli Stati Uniti l’ingegnere elettronico responsabile dello sviluppo di un’altra versione di un pacemaker impiantabile fu Wilson Greatbatch. Egli lavorava con William Chardack ed Andrew Gage. Il pacemaker conteneva solo otto componenti di circuito, inclusi i due transistor. Dieci celle di mercurio-zinco fornivano l’energia. Tutte le componenti erano incluse in resina epossidica con un rivestimento esterno in silicone. Questo tipo di incapsulamento rimase in vigore fino agli anni settanta del novecento. Il loro elettrodo bipolare a disco posizionato in sede miocardica era una versione modificata del tipo progettato da Hunter e Roth. Il pacer era asincrono. Esso trasferiva al ventricolo uno stimolo periodico indipendentemente dal sottostante ritmo ventricolare del momento.
In realtà fu Samuel Hunter il primo ad ottenere un pacing completo a lungo termine nel blocco cardiaco completo con l’elettrodo miocardico bipolare. Il grosso svantaggio era dato dal fatto che l’impianto miocardico richiedeva una toracotomia. Oramai era stata dimostrata nei fatti la fattibilità dell’impianto del pacemaker e, con il progresso tecnologico, fu permesso anche l’allargamento delle applicazioni cliniche.
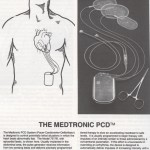
Unità completamente impiantabili furono sviluppate da Zoll nel 1961 e Kantrowitz nel 1962. Con l’espansione delle indicazioni cliniche oltre all’originaria sindrome di Stokes-Adams furono introdotte varie modalità di pacing, che includevano, tra le altre, la sick sinus sindrome, le tachiaritmie ricorrenti e le sindromi pre-eccitatorie. La programmazione, la telemetria e la strumentazione raggiunsero un alto grado di sofisticazione. I leader in campo industriale furono Medtronics Corp. e Cordis. I microprocessori semiconduttori comparvero verso la fine degli anni settanta del novecento.
Il Sequicor costruito dalla Cordis fu il primo strumento ad essere impiantato. Esso era stato progettato e sviluppato da Peter Tarjan, Michael Leckrome e Vincent Cutolo e fu il primo pacer con programma universale DDD. V. Parsonet lo impiantò per la prima volta nell’estate 1980.
La pila zinco-mercurio fu sviluppata da Friedman e McCauley nel 1947. Greatbatch, fu il primo ad incorporarla come fonte di energia del pacemaker nel 1960. Questa venne rapidamente soppiantata dalla pila ricaricabile al nickel-cadmio per la sua maggiore durabilità, che era di circa due anni. Essa presentava numerosi inconvenienti dovuti alla corrosività del suo liquido elettrolita. Nonostante tali problemi, ed anche perché la pila al nickel-cadmio andava ricaricata ogni settimana, la pila zinco-mercurio è rimasta la fonte energetica favorita fino all’avvento dei nuovi tipi. Le più recenti pile al litio sembrano aver risolto molti dei problemi associati e quelle precedenti. Gli italiani furono i primi ad impiantare i pacemaker con tale tipo di batteria nel 1972. Questa era una pila al litio-iodio sviluppata da Greatbatch. La Cardiac Pacemaker Inc. fu la prima azienda ad incorporarla nel primo impianto americano che avvenne molti mesi dopo quelli fatti dagli italiani. La grande durata di sopravvivenza è garantita dal sistema litio-rame-zolfo. Questo sistema era stato introdotto da Jean Paul Gabano alla fine degli anni sessanta del novecento.
L’impianto degli elettrodi attraverso l’accesso venoso fu introdotto principalmente per evitare la necessità della toracotomia nell’accesso miocardico. Comunque, per un po’ di tempo, le prime difficoltà incontrate con il metodo transvenoso resero difficile la scelta tra i due approcci. L’infezione della ferita, la perforazione cardiaca con l’elettrodo, il dislocamento degli elettrodi e delle placche, la rottura dei cavi, la stimolazione muscolare non cardiaca e diaframmatica furono alcune delle principali complicazioni dell’approccio transvenoso. Le soglie di stimolazione vennero diminuite con la riduzione dell’aree dell’elettrodo. Anche le modificazioni nei materiali, riguardanti dimensioni, forma e peso della custodia del pacer hanno subito miglioramenti significativi. Il titanio accoppiato all’uso di batterie sigillate in maniera ermetica ha ridotto l’infiltrazione dei fluidi corporei e degli elettroliti della batteria nel compartimento elettronico dei circuito. L’introduzione di varie modalità di pacing costituisce uno dei grandi progressi in questo campo. I primi congegni, come abbiamo visto, erano asincroni e piuttosto limitati nelle loro applicazioni.
Nel 1962 D. A. Nathan e S. Center impiantarono il primo pacer AV sincrono in un paziente, costruito dalla Cordis Corp. e distribuito con il nome ATRICOR. Keller fu l’ingegnere elettrico responsabile del suo sviluppo. Nella modalità a camera singola emerso i pacer a domanda, standby e inibiti dall’onda R. Leatham ebbe l’idea di tali pacer nel 1956. il gruppo di Nick descrisse tali congegni nel 1962. Essi erano molti più semplici: un periodo predeterminato di asistolia era lo stimolo necessario per l’induzione di un impulso che continuava fino a quando veniva disattivato manualmente. Berkovitzprogettò il moderno pacer inibito. L’esperienza clinica con tale strumento fu riportata per la prima volta da Lemberg nel 1965 e, dopo circa 2 anni, da Parsonnet e Furman.
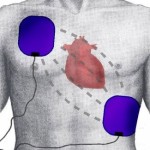
Una conquista importante fu l’invenzione dell’AICD (Defibrillatore Automatico IntraCardicaco). Il defibrillatore impiantabile è un sistema diagnostico-terapeutico che riconosce e corregge le tachiaritmie ventricolari maligne. Oggi sappiamo bene che molti casi di morte improvvisa sono legati all’alterazione della stabilità elettrica cardiaca. Nella stragrande maggioranza dei casi tale aritmia catastrofica è la fibrillazione ventricolare. Circa il 20% hanno una bradiaritmia letale. L’AICD significava aborto della fibrillazione ventricolare durante la sua insorgenza con interruzione della rapida evoluzione verso la morte improvvisa. Questa scoperta fu dovuta in larga parte al talento di Michael Mirowsky ed i suoi collaboratori del Sinai Hospital a Baltimora. L’Intec System di Pittsburgh fu il collaboratore industriale. Il risultato fu un altro esempio dei frutti realizzati da tale forma di collaborazione. Alcuni semi dell’idea si possono ritrovare nel pensiero di Zoll e Lown. Quando Zoll introdusse il suo metodo esterno di pacing nel blocco cardiaco completo, egli osservò anche i suoi importanti benefici; tale era la capacità dello stimolatore nel sopprimere gli episodi ricorrenti di battiti ventricolari multifocali e la fibrillazione ventricolare. Ciò condusse al concetto che l’”overdrive” poteva sopprimere efficacemente in maniera competitiva i foci ritmici. Dopo intensi tentativi con 25 cani nell’arco di alcuni anni, il team fu pronto ad impiantare il congegno su un paziente, nel febbraio 1980 al Johns Hopkins Hospital. Questo ebbe successo e nei successivi cinque anni il device fu installato in vari centri su 800 pazienti.
Nel 1961 Lown suggerì un metodo per l’applicazione esterna diretta di corrente cosicché lo stimolo poteva cadere immediatamente dopo l’onda R ed evitare la fase vulnerabile. Lown chiamò questo metodo cardioversione sincronizzata. Tale tecnica viene oggi usata in modo routinario soprattutto per evitare di precipitare una fibrillazione ventricolare quando si cerca di convertire altri tipi di tachiaritmia.
CHIRURGIA DELLE ARITMIE
Nel 1968, un pescatore trentaduenne venne ricoverato nel Duke Hospital a Durham, in North Carolina, per trattare un’incontrollabile polso tachicardico. Egli aveva la sindrome di WPW con tachicardia rientrante. Will C. Sealy ed i suoi colleghi identificarono il fascio di Kent, lo distrussero e, interrompendo permanentemente il “circus movement”, curarono con efficacia il suo cardiopalmo. Questo episodio costituì l’esordio della chirurgia delle aritmie. Sealy raccontò il background ed il successivo scenario nel corso del 1983, sul North Carolina Medical Journal. Egli lo chiamò il caso del pescatore con il polso accelerato e l’inizio della chirurgia delle aritmie. Sealy ed i suoi associati erano nuovi nel campo dell’elettrofisiologia clinica. Essi furono introdotti in questo mondo da Henry Wallace che, a sua volta, vi era stato introdotto da un membro del National Heart Institute. La localizzazione del fascio accessorio fu ottenuta con la tecnica di Durrer per il mappaggio epicardico. John Boineau, condusse l’esplorazione elettrofisiologica. Egli “riuscì a dimostrare che un impulso originato nel nodo sinusale entrava nel ventricolo destro attraverso la parete laterale destra, alla sua connessione con l’atrio”. Dopo questo storico evento, Sealy ed in seguito Cox migliorarono la tecnica per adottare un approccio endocardico.
Il gruppo francese guidato da Guiraudon introdusse nel 1989 una tecnica alternativa utilizzando un approccio epicardico sul cuore pulsante normotermico. Tale tecnica si basava sull’osservazione che la maggior parte delle vie accessorie correvano dentro il solco coronarico. Inizialmente venivano sezionate le strutture all’interno del solco coronarico e dopo veniva crioablata la giunzione atrioventricolare. Tale approccio eliminò la necessità del bypass cardiopolmonare, ed allo stesso tempo, permise un continuo monitoraggio elettrofisiologico durante la crioablazione della giunzione AV esposta.
Nella tachicardia da rientro nodale il substrato elettrofisiologico è una doppia via AV a livello nodale. Mendez e Moe ne offrirono la dimostrazione nel 1966. Poiché il reale percorso delle vie non poteva essere mappato, l’ablazione del fascio di His era il solo intervento possibile prima che D. Ross e D. Johnson pubblicassero il loro report nel 1987.
Nel 1990 Guiraudon descrisse una dissezione anatomicamente guidata del nodo AV. La scheletrizzazione del nodo AV è indirizzata verso la riduzione dell’area del nodo AV attraverso l’ablazione del miocardio atriale perionodale, con l’input atriale posteriore e superficiale. Lo stesso anno, 1990, Cox ed il suo gruppo introdussero la crioablazione.
ABLAZIONE TRANSCATETERE
L’ablazione transcatetere venne descritta per la prima volta da R. Gonzalez e collaboratori nel 1981. Essi utilizzarono energia con corrente diretta per ottenere l’ablazione del fascio di His nei cani.
Nello stesso anno, 1981, il medesimo gruppo ed un altro team formato da Gallagher, Svenson e Kasell applicarono la tecnica sull’uomo nel trattamento delle tachicardie sopraventricolari refrattarie. Essi crearono un blocco cardiaco completo attraverso energia di corrente diretta trasmessa tra uno o più poli di un catetere con elettrodo standard (il catodo) posizionato attraverso la valvola tricuspide, ed una placca o piastra posteriore dermica in regione subscapolare che agiva da anodo. L’attività del fascio di His venne registrata attraverso il catodo. La corrente diretta fu trasmessa attraverso un defibrillatore cardiovertitore esterno standard.
Morady e Scheinman descrissero l’uso di una tecnica con catetere tranvenoso per la trasmissione di una scossa elettrica diretta ad alta energia alla via accessoria posterosettale in un paziente affetto da sindrome di WPW nel corso del 1984. Essi riuscirono ad ablare con successo la via accessoria. A questi seguirono altri report, ed a causa della relativamente alta frequenza di successo (circa il 70%) e la bassa incidenza di complicanze, la procedura apparve da subito una ragionevole alternativa alla chirurgia. Comunque, più del 60% delle vie accessorie sono localizzate nella parete sinistra libera, e l’alta probabilità di complicanze con tale tecnica in questi casi la rendeva svantaggiosa.
Tre gruppi separati di ricercatori proposero in seguito l’ablazione con corrente a radiofrequenza. Essa non procurava barotrauma e formazione di un arco elettrico. Huang ed associati ne dimostrarono la fattibilità nei cani durante il 1987. I suoi vantaggi sulla corrente elettrica diretta ne decretarono il successo. Essa viene usata con un elettrocoagulatore chirurgico standard che utilizza energia con un range di frequenza tra 350-750 KHz. Numerosi ricercatori hanno ripetutamente confermato l’utilità di questa tecnica sia negli USA che in altre parti del mondo.
J. Richard Spears ed il suo gruppo furono i primi ad esplorare la possibilità di applicare l’ablazione sulle vie accessorie con il laser. Spears aveva già sviluppato un catetere laser a pallone nel 1987. I loro risultati preliminari sui cani furono riportati nel 1990 e suggerirono la possibilità di eseguire l’ablazione delle vie accessorie sinistre dal seno coronarico con accesso percutaneo tramite pallone a laser, senza le maggiori complicanze immediate.
FONTI
Articolo tratto da:
- Testo “The History of Cardiology” del prof. Louis J. Acierno
- Defibrillazione da parte di Prevost e Batelli
- Wikipedia ( Claude Beck)
- Wikipedia ( pallone autoespandibile AMBU)
- Wikipedia ( cannula orofaringea)
- Wikipedia ( intubazione tracheale)
Autore: dott. Concetto De Luca (novembre 2011)